Абдоминальное ожирение при гипотиреозе
Содержание статьи
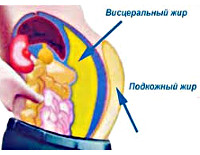
Абдоминальное ожирение (Висцеральное ожирение, Ожирение по мужскому типу, Ожирение типа «яблоко», Центральное ожирение)
Абдоминальное ожирение – это заболевание, сопровождающееся отложением избыточного жира в области туловища и внутренних органов. Основные признаки – окружность талии больше 100 см, систематическое переедание, тяга к сладкому, усиленная жажда. Нередко определяется артериальная гипертензия, синдром апноэ во сне, апатия, сонливость, быстрая утомляемость, хронические запоры и другие нарушения пищеварения. Диагностикой занимается эндокринолог, применяется клинический опрос, осмотр с измерением окружности талии, расчетом ИМТ. Лечение включает соблюдение диеты, регулярные физические нагрузи, дополнительно назначается медикаментозная терапия.
Общие сведения
Абдоминальное ожирение также называют центральным, висцеральным, ожирением по мужскому типу и ожирением типа «яблоко». В МКБ-10 оно отнесено к категории «Болезни эндокринной системы, расстройства питания и нарушения обмена веществ». Проблема лишнего веса известна со времен Гиппократа, однако успехи в лечении этого заболевания весьма скромны, а эпидемиологические показатели постепенно увеличиваются.
Последний факт связан с развитием пищевой промышленности, нездоровыми привычками в питании и малоподвижностью людей. По данным ВОЗ, избыточную массу тела имеет 30% населения планеты. Абдоминальному типу ожирения больше подвержены мужчины, в последние десятилетия увеличивается распространенность данной патологии среди детей и подростков.
Абдоминальное ожирение
Причины
По этиологическому признаку ожирение бывает алиментарно-конституциональным и симптоматическим. Первый вариант встречается гораздо чаще, обусловлен наследственностью и образом жизни человека. По клиническому опыту врачей, набор лишнего веса на базе эндокринной и иной патологии – менее распространенное явление. Перечень причин абдоминального ожирения включает следующие пункты:
- Конституциональные особенности. Генетическая предрасположенность является одной из причин болезни в 25-70% случаев. Наследуются характеристики обменных процессов, факторы развития метаболического синдрома и диабета.
- Тип питания. Ожирению способствует избыточная калорийность пищи, употребление ее большого количества в вечернее и ночное время, переход от традиционного национального питания к индустриальному. В рационе пациентов преобладают жиры, легкие углеводы, алкоголь.
- Пищевые расстройства. Пищевые пристрастия определяются семейными и национальными стереотипами в отношении еды и состоянием психического здоровья. При эмоциональных расстройствах нарушается обмен эндорфинов и серотонина, употребление сладостей и алкоголя становится «допингом», формируется зависимость.
- Гиподинамия. Увеличение количества жира нередко вызывается малоподвижностью в повседневной жизни – недостаточным расходом энергии, поступающей с пищей. Жиры и углеводы, не растраченные организмом на двигательную активность, перерабатываются и откладываются в «депо».
- Эндокринные нарушения. К ожирению приводят гиперкортицизм, инсулинома, гипогонадизм и гипотиреоз. Заболевание провоцируется изменением секреции гормонов, в итоге повышается аппетит, формируется привычка переедать, замедляется липолиз.
Патогенез
В большинстве случаев абдоминальное ожирение по механизму происхождения является экзогенно-конституциональным. В основе заболевания лежат наследственные факторы, регулярное переедание и недостаточная физическая активность. Избыточное потребление пищи приводит к повышению концентрации глюкозы в крови и развитию гиперинсулинемии – усилению производства инсулина, стимуляции аппетита, активации липосинтеза. Таким образом, формируется порочный круг, способствующий увеличению потребления пищи.
Возникновение чувства голода и насыщения зависит от активности вентролатерального и вентромедиального гипоталамических ядер. Активность центра голода контролируется дофаминергической системой, центр сытости функционирует согласно адренергической регуляции. При развитии абдоминального ожирения определяются первичные либо вторичные (экзогенные) отклонения во всех звеньях нейроэндокринной регуляции – в поджелудочной железе, гипоталамусе, гипофизе, щитовидной железе, надпочечниках и половых железах.
Классификация
В практике общения врачей и пациентов складывается стихийное разделение абдоминального ожирения на первичное, алиментарное и вторичное, спровоцированное эндокринным или иным заболеванием, приемом лекарств. Первый тип более распространен, обусловлен питанием и характером физической активности больного, требует приложения волевых усилий для выздоровления.
Во втором случае необходимо лечение основной болезни, ответственность за положительный исход перекладывается пациентом на врача, действие препаратов. В клинической эндокринологии существует и более сложная клинико-патогенетическая классификация, согласно которой выделяют 4 формы ожирения:
- Абдоминально-конституциональное. Связано с особенностями диеты, гиподинамией и наследственной обусловленностью накопления жира. ИМТ обычно не превышает 40 баллов.
- Гипоталамическое. Развивается при патологиях гипоталамуса. Основано на усилении ощущения голода, притуплении чувства насыщения.
- Эндокринное. Возникает как результат гормонального сбоя. Характерно для гипотиреоза, гиперкортицизма, гипогонадизма. Коэффициент ИМТ выше 40-50 баллов.
- Ятрогенное. Медикаментозная форма ожирения. Ее развитие провоцируется применением лекарств – кортикостероидов, антидепрессантов, антипсихотиков, противозачаточных препаратов.
Симптомы абдоминального ожирения
Ключевой признак заболевания – избыточное скопление жировых отложений в районе живота, верхней половины туловища. Силуэт пациента становится округлым, отсюда распространенное название такого типа ожирения – яблоко. Обхват талии мужчин превышает 94 см, женщин – 80 см. При этом ИМТ может оставаться в пределах нормы, потому что в других частях тела жировая прослойка нормальная или гипотрофированная, мышечная ткань слаборазвитая.
Рацион состоит из высококалорийных продуктов. Пищевое поведение характеризуется частыми перекусами, обильными ужинами, приемом пищи ночью, злоупотреблением сладостями, копчеными и жареными блюдами, слабоалкогольными напитками. Нередко пациенты не замечают или неправильно оценивают высокую калорийность питания: не учитывают случайные перекусы, добавление жирных соусов, способ приготовления пищи (фритюр, обычная жарка).
Другая характерная особенность больных – переоценка своей повседневной активности. У многих существует низкая толерантность к физическим нагрузкам – недостаточная тренированность организма, неспособность выполнять упражнения на развитие выносливости и мышечной силы. Это способствует формированию энергосберегающего режима активности. Люди с ожирением отказываются от ходьбы в пользу передвижения на транспорте, не участвуют в командных играх либо остаются в них малоподвижными, избегают домашней работы, требующей физических усилий (мытье полов, уборка).
Часто у пациентов наблюдаются нарушения со стороны других систем организма. Ожирению сопутствует артериальная гипертония, ишемическая болезнь сердца, сахарный диабет 2 типа и его осложнения, синдром обструктивного апноэ сна, желчнокаменная болезнь, запоры, синдром поликистозных яичников, мочекаменная болезнь, остеоартроз. Расстройства нервной системы проявляются апатией, сонливостью, быстрой утомляемостью. Пациенты жалуются на депрессию, повышенную тревожность, проблемы в общении, чувство неуверенности и комплекс неполноценности, связанный с лишним весом.
Осложнения
У людей с центральной формой ожирения повышается вероятность сахарного диабета второго типа, который возникает в результате нарушения толерантности к глюкозе, появления стабильной гиперинсулинемии, артериальной гипертонии. Большинство осложнений связаны с метаболическим синдромом, для которого характерны гипергликемия, неправильный углеводный обмен, дислипидемия. На фоне обменных нарушений формируются атеросклеротические бляшки на стенках кровеносных сосудов.
У женщин абдоминальное ожирение провоцирует гормональную дисфункцию, в частности – ведет к усилению активности надпочечников, вырабатывающих андрогены. Это проявляется ростом волос на лице, груди и спине (мужской тип). На поздних стадиях ожирения диагностируется бесплодие, у мужчин – ухудшение потенции, нарушение репродуктивной функции.
Диагностика
Обследование пациентов проводится врачом-эндокринологом. В процессе дифференциальной диагностики и выявления сопутствующих заболеваний принимают участие другие специалисты – кардиолог, невролог, врач функциональной диагностики, лаборанты. Комплекс процедур включает:
- Сбор анамнеза. Специалист выясняет наличие ожирения, диабета II типа, синдрома резистентности к инсулину среди ближайших родственников. Расспрашивает об особенностях питания, двигательной активности пациента. Поскольку больные склонны недооценивать калорийность своего рациона и переоценивать объем нагрузок, назначается ведение дневниковых записей в течение недели с их последующим анализом.
- Осмотр. Специалист визуально и с помощью калипера оценивает наличие избытка жира, характер его распределения (в верхней части туловища, области талии). У больных нередко повышена активность потовых и сальных желез, что проявляется блеском кожи, сальностью, гнойничковыми высыпаниями, фурункулезом, пиодермией.
- Измерение объемов, взвешивание. Производится измерение веса, роста, окружности бедер и талии. При абдоминальном ожирении у девушек и женщин ОТ превышает 80-84 см, соотношение ОТ/ОБ более 0,85; у юношей и мужчин ОТ свыше 94-98 см, показатель ОТ/ОБ больше 1,0. На основании данных о росте и весе пациента рассчитывается индекс массы тела. Для алиментарного ожирения характерен ИМТ более 30, для эндокринного – более 40.
- Лабораторные тесты. Для диагностики осложнений ожирения, выявления причин заболевания назначается исследование липидного профиля. Характерно повышение в плазме уровня триглицеридов (≥ 150 мг/дл) и уровня глюкозы (> 5,6 ммоль/л), снижение концентрации липопротеидов высокой плотности (< 40 мг/дл), повышение холестерина (< 5,2 ммоль/л). Дополнительно проводится изучение гормонального статуса – типичен вторичный гиперальдостеронизм, повышение концентрации эстрадиола, отклонение от нормы показателя ЛГ/ФСГ.
- Инструментальные исследования. Оценка количества и расположения жировой прослойки выполняется методом компьютерной томографии и магнитно-резонансной томографии абдоминальной области, двухэнергетической рентгеновской абсорбциометрии. Рассчитывается площадь и объем жировой ткани. Область висцерального жира чаще всего располагается на уровне 3 и 4 либо 4 и 5 поясничных позвонков.

КТ ОБП. Избыточное количество подкожной жировой клетчатки живота (красная стрелка), висцеральной клетчатки (синяя стрелка), жировой гепатоз (зеленая стрелка).
Лечение абдоминального ожирения
При вторичном или симптоматическом ожирении требуется терапия основного заболевания. Значительная часть пациентов имеет алиментарно-конституциональный тип болезни, при котором наиболее важна коррекция образа жизни – изменение пищевых привычек, введение регулярной физической активности. Схема лечения составляется индивидуально эндокринологом, диетологом, спортивным инструктором. Учитывается степень ожирения, наличие у больного тяжелых соматических патологий (ИБС, остеоартроза, диабета и других). Программа может включать:
- Диету. Основной принцип лечебного питания – сокращение калорийности рациона: для женщин до 1200-1500 кКал, для мужчин до 1400-1800 кКал. Сводится к минимуму употребление жиров и простых углеводов, в меню включаются продукты с содержанием белков и клетчатки. План питания составляется диетологом, для контроля его выполнения рекомендуется ведение дневника питания.
- Увеличение физической нагрузки. Степень нагрузки и режим занятий зависят от общей физической подготовки, состояния здоровья пациента. При тяжелой степени ожирения занятия начинаются с увеличения продолжительности ходьбы, на втором этапе назначаются комплексы гимнастики и плавание, на третьем – посещение фитнес-залов, бег, другие виды спорта средней и высокой интенсивности.
- Медикаментозную коррекцию. Прием лекарств показан при тяжелом ожирении, неэффективности диеты, наличии осложнений, не позволяющих усиливать физическую активность. Лечение направлено на снижение процесса расщепления и всасывания жиров, повышение активности рецепторов серотонина и адреналина (ускорение насыщения, угнетение аппетита, усиление термопродукции). Терапия проводится ингибиторами ГМГ-КоА-редуктазы (статинами), фибратами, ингибиторами АПФ.
- Оперативное лечение. Бариатрическая хирургия может быть использована при тяжелых формах ожирения, отсутствии общих противопоказаний для операции. Положительного результата удается добиться путем формирования малого желудка, обходного шунтирования желудка, резекции части кишечника.
Прогноз и профилактика
Соблюдение двух основных назначений врача – диеты и усиления двигательной активности – позволяет справиться с абдоминальным ожирением в подавляющем большинстве клинических случаев. Профилактика включает посещение диспансерных обследований, умеренное употребление пищи, регулярные занятия спортом. Людям с предрасположенностью к полноте рекомендуется ограничить высокоуглеводную и жирную пищу, увеличить количество овощей, фруктов, постного мяса и молочных продуктов, отказаться от еды за 3 часа до сна, ежедневно выделять время для пеших прогулок, утренней гимнастики, а 2-3 раза в неделю – для занятий спортом.
Источник
Гипотиреоз
Неприятная и опасная болезнь, особенно если не контролировать её течение – гипотиреоз – в отсутствии квалифицированной терапии приводит к многочисленным осложнениям. Сильнейшая отёчность (микседема) является крайней формой гипотиреоза и доставляет немало дискомфорта взрослым пациентам. На детях же гипотиреоз нередко отражается проявлениями кретинизма. Кроме того, от недуга страдает репродуктивная, центральная нервная и сердечнососудистая система, желудочно-кишечный тракт.
Гипотиреоз – это недостаточность гормонов тироксин (Т4) и трийодтиронин (Т3), вырабатываемых щитовидной железой в здоровом состоянии. Такие вещества приоритетно необходимы для обеспечения полноценного обмена веществ, в частности переработки жиров, гормоны существенно снижают уровень холестерина, способствуют усваиваемости важных соединений, положительно влияют на репродуктивную функцию.
В результате нехватки гормонов щитовидной железы и возникает гипотиреоз, в организме замедляются или нарушаются все жизненно важные процессы, проявляются нарушения усваиваемости, переработки пищи, питательных веществ, появляется отёчность, лишний вес, холестерин и, как следствие, заболевания сердца и других систем жизнеобеспечения.
Самолечение для страдающих гипотиреозом пагубно: чем раньше приступить к медикаментозной терапии, тем больше вероятность скорейшего достижения компенсации без риска последующих рецидивов.
Содержание
Каким бывает гипотиреоз – классификация
Первичный гипотиреоз – патология щитовидной железы
Вторичный и третичный гипотиреоз
Препараты для лечения гипотиреоза
Гормоны щитовидной железы
Йод при гипотиреозе
Витамины и микроэлементы для лечения гипотиреоза

Каким бывает гипотиреоз – классификация
Исходя из случаев обращения к эндокринологам за профессиональной помощью и лечением заболевания, гипотиреоз чаще выявляется у женщин после 40 и у пожилых людей, однако достоверной статистики по таким дисфункциям щитовидной железы не существует. Это связано с тем, что у подавляющего большинства людей с гипотиреозом на ранней стадии (субклинической или также бессимптомной) своевременно выявить заболевание практически невозможно.
В этом и состоит первая опасность гипотиреоза – чтобы найти основания для лабораторных исследований крови именно на гормоны, нужно опираться на определенные симптомы. Но при малом дефиците гормонов, на субклинической стадии, они отсутствуют или могут трактоваться, как признаки других физиологических расстройств. Гипотиреоз в скрытой форме похож на состояния вследствие железодефицитной анемии, усталости, перенапряжения, стресса, неправильного питания, последствий респираторных заболеваний, депрессии и т.д. Стоит помнить, что при минимальной нехватке гормонов лабораторный анализ крови заметного отклонения от нормы тоже не покажет, единственным достоверным симптомом, указывающим на возможность развития гипотиреоза, может стать повышенное значение для тиреотропного гормона (ТТГ).
 Существует несколько форм гипотиреоза, дисфункция может локализоваться и в щитовидной железе, и в головном мозге: гипофизе и гипоталамусе. От того, где именно происходит нарушение, зависит и скорость, тяжесть развития недуга, и механизмы, сокращающие объём продукции гормонов. Причинами патологии может быть острый дефицит йода, неумеренное и/или длительное употребление алкоголя, других токсических веществ, вызывающих зависимость. Также в качестве провоцирующих факторов рассматривается лечение агрессивными препаратами, хирургическое удаление тканей щитовидной железы, существуют и врождённые формы болезни.
Существует несколько форм гипотиреоза, дисфункция может локализоваться и в щитовидной железе, и в головном мозге: гипофизе и гипоталамусе. От того, где именно происходит нарушение, зависит и скорость, тяжесть развития недуга, и механизмы, сокращающие объём продукции гормонов. Причинами патологии может быть острый дефицит йода, неумеренное и/или длительное употребление алкоголя, других токсических веществ, вызывающих зависимость. Также в качестве провоцирующих факторов рассматривается лечение агрессивными препаратами, хирургическое удаление тканей щитовидной железы, существуют и врождённые формы болезни.
Во всех случаях, независимо от вида гипотиреоза, необходим приём синтетических гормональных препаратов – аналогов собственной продукции щитовидной железы.
Первичный гипотиреоз – как распознать болезнь
Такая форма гипотиреоза является наиболее распространённой, дисфункция имеет локализацию именно в щитовидной железе, и сопровождается проявлением большинства симптомов заболевания. Причины, по которым можно предварительно определить первичный гипотиреоз, часто зависят от возраста пациента, а также от скорости развития болезни.
Возможные симптомы
• Увеличение веса;
• Сонливость, вялость, трудности с концентрацией внимания, ухудшение памяти;
• Сбои в работе желудочно-кишечного тракта (запоры, снижение аппетита);
• Нарушения менструального цикла, функций репродуктивной системы;
• Развитие анемии на фоне гипотиреоза, плохая свёртываемость крови;
• Ухудшение состояния костей, боли в суставах, опорно-двигательные дисфункции;
• Появление охриплости голоса, ломкость и выпадение волос, сухость и бледность кожи.
Первичная форма гипотиреоза называется также тиреогенной из-за своей основной локализации именно в щитовидной железе (thyroideus, лат.). Уменьшение выработки гормонов происходит из-за ухудшения качества тканей органа, потери общей его массы. На этой стадии гипотиреозу может быть присвоено альтерационное происхождение, то есть повреждающее ткани щитовидной железы, или йододефицитное – нехватка микроэлемента препятствует выработке гормонов.
| Альтерационный тип | Йододефицитные состояния | |
-из-за появления новообразований; -после удаления долей или щитовидной железы полностью (тотальная или частичная тиреоидэктомия); -последствия медикаментозного воздействия (лучевая, химио- или радиойодтерапия, приём сильнодействующих лекарств и пр.); | -длительная нехватка потребления йода с продуктами питания, витаминно-минеральными составами или вследствие проживания в районах с постоянным дефицитом йода; -врожденные нарушения баланса йода в организме. |
Первичный гипотиреоз чаще протекает в субклинической (скрытой, латентной) и манифестной форме с возможностью компенсации заболевания – хорошо поддаётся лечению, риск рецидива низкий. Декомпенсированные течения гипотиреозов напротив, переносятся тяжело и требуют длительной терапии, концентрация гормонов восстанавливается медленно, нестабильно, стадии компенсации может не наступить.
С осложнённой формой при первичном гипотиреозе уже развиваются сердечные патологии, детский кретинизм, аденома гипофиза, аномальные скопления жидкости в соединительных оболочках (выпот в серозные полости).
Вторичный и третичный гипотиреоз
Эти формы патологии базируются уже в гипофизе (вторичный) и гипоталамусе (третичный). Подобные гипотиреозы, в отличие от первичной формы, являются следствием сбоев в тканях головного мозга. Сама же щитовидная железа при этом может быть совершенно здорова, что и мешает диагностировать гипотиреоз. Сбой продукции гормонов Т3 и Т4 происходит из-за того, что гипофиз не вырабатывает гормон ТТГ (тиреотропный), а именно он является основным регулятором, стимулирующим щитовидку производить тиреоидные гормоны: Т3 или трийодтиронин и Т4 (тироксин).
Система сбоев при третичном гипотиреозе выглядит похоже, только главным «виновником» неполадок при производстве гормонов является уже гипоталамус – маленькая область в головном мозге, которая синтезирует гормон тиреолиберин (ТРГ). Это соединение посылает сигнал в гипофиз для выработки ТТГ, а при отсутствии достаточного объёма тиреотропного гормона возникает нехватка Т3 и Т4 (гипотиреоз). В итоге такая последовательность сказывается на работе важнейших органов жизнеобеспечения.

Причины дисфункций гипофиза и гипоталамуса
• гипоталамо-гипофизарная недостаточность;
• нарушения развития участков головного мозга;
• перенесенные инфекции (энцефалит, абсцесс, другие воспаления);
• мутации строения рецепторов (крайне редко);
• приём токсических веществ и стимуляторов (дофамин, глюкокортикостероиды и т.д.);
• опухоли гипофиза (в т.ч. микроаденомы, саркоидоз).
Гипотиреоз вторичной и третичной формы встречается среди пациентов ощутимо реже. Если при диагностике первичный тип заболевания диагностируется примерно в 95% случаев, то на долю гипофизарных и гипоталамических патологий приходится не более 5% от общей массы гипотиреозов.
Относительно плана лечения, весьма похожи первичный и вторичный гипотиреозы, дозировки препаратов и общие назначения сопутствующих лекарственных средств будут идентичными.
Препараты для лечения гипотиреоза
Гипотиреоз требует проведения лабораторных исследований крови, чтобы специалист мог увидеть актуальную концентрацию гормонов в организме. На основе таких данных проводится коррекция дозировки и вида принимаемых препаратов.
Лечить гипотиреоз не всегда легко даже под наблюдением врача-эндокринолога, особенно опасна патология при бесконтрольной терапии народными средствами и диетами на основе продуктов, богатых йодом. Несмотря на важное участие этого микроэлемента в процессе выработки гормонов щитовидной железы, переизбыток йода может оказать обратное – нежелательное, негативное воздействие на терапию.
Основная цель терапии при гипотиреозе – восстановить и поддерживать концентрацию гормона ТТГ в пределах рекомендуемой нормы. Нужные показатели достигаются приёмом синтетических гормонов щитовидной железы, а самым эффективным в лечении патологий является левотироксин натрия (Т4). Кроме того, если гипотиреоз плохо поддаётся лечению, и в виде заместительной терапии, т.е. постоянной, в течение всей жизни, назначаются комбинированные составы с лиотиронином (Т3), а также усиленные синтезированным аналогом натурального йода (калия йодид).
Гипотиреоз в неосложнённых формах подразумевает временный приём препаратов, до момента наступления компенсации – если показатели концентрации гормонов приходят в норму. Начиная с манифестной стадии гипотиреоза, часто возникает фактическая необходимость заместительной терапии и обязательный контроль результатов лечения каждые 2-2.5 или 3 месяца, по решению эндокринолога. Строго запрещено самовольное изменение дозировок и особенно отмена приёма препаратов.
Гормоны щитовидной железы
Любые препараты такой группы назначает только врач-эндокринолог, согласно имеющимся симптомам и результатам лабораторных исследований крови. Исход лечения гипотиреоза напрямую зависит от следования назначениям врача и дисциплины относительно приёма препаратов и соблюдения режима питания. Заместители гормонов щитовидной железы наравне с собственной продукцией участвуют в различных процессах, обеспечивающих организм питательными веществами.
• Обмен белков, углеводов, жиров, жидкостей;
• Поддержка кислотно-щелочного равновесия;
• Регуляция работы сердечно-сосудистого комплекса;
• Поддержка иммунитета;
• Регулирование мышечного тонуса, включая работу тканей гладкой мускулатуры (органов);
• Существенное влияние на центральную нервную систему.
У монопрепаратов – лекарств на основе одного действующего вещества – можно встретить разные торговые названия и дозировку, но действие всех подобных медикаментов при гипотиреозе будет одинаковым. Комбинированные средства лечения гипотиреоза чаще относятся к методам для заместительной терапии, а применяются при лечении патологий с тяжёлым течением, при длительном отсутствии компенсации. В отличие от препаратов левотироксина натрия такие составы продаются в аптеке по рецептам.
Левотироксин натрия – синтетический гормон Т4
Все составы левотироксина разрешены при гипотиреозах во время беременности, поскольку не являются токсичными и не проникают через барьер плаценты. При необходимости тироксин назначается с целью коррекции репродуктивной функции в период планировании беременности, даже при отсутствии гипотиреоза. Если патология диагностирована, беременность в большинстве случаев не наступает. Детям разрешен с рождения, из возрастных ограничений – только пожилой возраст, из-за возможного риска развития остеопороза.
Противопоказания: тиреотоксикоз без лечения, болезни миокарда, почечная недостаточность, патологии надпочечников.
Ограничения, требующие контроля: диабет в любой форме, артериальная гипертензия, ишемическая болезнь сердца.
Эутирокс – на препарат стоит обратить внимание, если требуется гибкий подход к терапии, поскольку именно это лекарство от гипотиреоза продаётся в аптеке в самом широком разнообразии дозировок по сравнению с аналогами.
25/50/75/88/100/112/125/137/150 мкг – это позволяет произвести индивидуальную настройку плана лечения и легко осуществлять корректировку доз.
Левотироксин, Баготирокс, Л-Тирок, L-Тироксин, Тиро-4, Ютирокс – также выпускаются в разных дозировках, но с меньшим разнообразием. Эффективность всех препаратов идентична.

Комбинированные препараты Левотироксина
Объединённая формула гормонов, а также гормонов с йодом востребована при тяжёлом течении гипотиреоза, в том числе после прохождения химиотерапии, лечения радиоактивным йодом, а также после резекции щитовидной железы или одной из её долей. Кроме синтетического тироксина в составе присутствует лиотиронин (Т3) или йод.
Препараты разрешены для лечения детских форм гипотиреозов, возрастных ограничений не существует. Беременным составы рассчитываются строго индивидуально, а приём ведется под контролем врача-эндокринолога и гинеколога. При лактации отмена комбинированных гормонов не требуется.
Ограничения, требующие контроля: сердечнососудистые патологии, пожилой возраст, индивидуальная непереносимость.
Противопоказания: дисфункции надпочечников, болезни сердца, истощение организма.
Трийодтиронин – Т3;
Новотирал и Тиреотом – Т3+Т4;
Йодтирокс, Тиреокомб, Йодокомб – Т4+йод или Т3+Т4+йод.

Йод при гипотиреозе
Этот микроэлемент играет немалую роль в процессе синтеза тироксина и трийодтиронина, но переизбыток йода никак не улучшит терапию гипотиреоза. Дополнительное назначение йодсодержащих препаратов не имеет терапевтической важности, если гипотиреоз не классифицирован, как йододефицитный.
Усиление состава синтетических гормонов таким компонентом, как йодид калия заметно стимулирует синтез естественной продукции щитовидной железы. Дублирование объёма гормонов может привести к переизбытку Т3 и Т4, что является гиперпродукцией и может повлечь за собой крайне нежелательные последствия – вплоть до появления зоба, новообразований и карциномы щитовидной железы (рак).
Если результаты при анализе крови находятся в пределах референсных значений (норма 6-8 мкг/100мл), необходимость в приёме препаратов йода отсутствует, также не стоит перегружать рацион введением продуктов, богатых йодом, даже в целях профилактики гипотиреоза.
Но при дефиците соединения, выявленном лабораторно, даже если гипотиреоз отсутствует, стоит прислушаться к рекомендациям врача-эндокринолога и пройти курс профилактики йодной недостаточности: слишком продолжительная нехватка микроэлемента приводит к угнетению функций щитовидной железы и, как следствие, к гипотиреозу в скрытой форме с высокой вероятностью резкого перехода к манифестной.
Препараты йода
Любые йодсодержащие составы разрешены к приёму с рождения, но исключительно при наличии дефицита микроэлемента. При беременности йод назначается также строго по необходимости.
Противопоказания: почечные заболевания, туберкулёз лёгких, абсцессы кожи, особенно фурункулы в множественной форме, гиперфункции щитовидной железы.
Йодбаланс, Йодостин, Антиструмин, Йодомарин, Йодид 200, Калия йодид 200, Йодид 100, Микройодид, и т.д.

Витамины и микроэлементы для лечения гипотиреоза
Главными «помощниками» в лечении гормональных дисфункций, особенно первичных гипотиреозов, являются некоторые микроэлементы, аминокислоты и витамины. Соединения выполняют немало важных функций в терапии гипотиреоза.
• Переработка гормонов в активную форму;
• Доставка веществ клеткам;
• Участие в синтезе гормонов;
• Поддержание функций саморегуляции;
• Контроль уровня выработки гормонов;
• Улучшение качества тканей щитовидной железы.
Гипотиреоз почти всегда сопровождается плохо контролируемым увеличением веса, в этой ситуации помощь витаминов и минералов тоже нельзя недооценивать – соединения активно помогают нормализации обменных процессов, расщеплению жиров и усвоению белковой пищи.
Микроэлементы – селен, цинк, железо, медь, аминокислоты – Омега-3 и Тирозин, витамины – группа В, также А, С, D, Е.
Витамины и минералы при гипотиреозах
Компливит Мультивитамины+Йод и Компливит-Селен, Йод-баланс, Алфавит, Альфа Д3, Центрум от А до Zn, Доппельгерц актив от А до Zn, Доппельгерц Актив йод плюс Железо, Аструм Помощь щитовидной железе, Селен-актив, Рыбий жир (не рафинированный) и др.

Источник