Ожирение хроническое рецидивирующее заболевание
Содержание статьи
Ожирение. Современная тактика ведения больных | #05-06/00 | «Лечащий врач» – профессиональное медицинское издание для врачей. Научные статьи.
С. А. Бутрова,
кандидат медицинских наук
Эндокринологический научный центр РАМН, Москва
ВОЗ рассматривает ожирение как эпидемию, охватившую миллионы людей; в 1998 году зарегистрировано 250 млн. больных ожирением
Ожирение — хроническое рецидивирующее заболевание, характеризующееся избыточным накоплением жировой ткани в организме.
В настоящее время в большинстве стран Западной Европы ожирением (ИМТ>30 кг/м2) страдают от 20 до 25% населения, в США — до 25%. Избыточную массу тела (ИМТ >25 кг/м2) в индустриально развитых странах, кроме Японии и Китая, имеют около половины населения (табл. 1).
Во многих странах мира за последние десять лет заболеваемость ожирением увеличилась в среднем в два раза.
Расчеты экспертов ВОЗ предполагают, что к 2025 году число больных ожирением в мире составит 300 млн. человек.
Отмечается рост ожирения среди детей.
В России, по данным Института питания РАМН, ожирение и избыточная масса тела наблюдаются в среднем у 30 и у 25% городского трудоспособного населения соответственно.
Значимость проблемы ожирения определяется угрозой инвалидизации пациентов молодого возраста и снижением общей продолжительности жизни в связи с частым развитием тяжелых сопутствующих заболеваний. К ним можно отнести: сахарный диабет второго типа, артериальную гипертонию, дислипидемию, атеросклероз и связанные с ним заболевания, синдром ночного апноэ, гиперурикемию, подагру, репродуктивную дисфункцию, желчнокаменную болезнь, остеоартриты, некоторые онкологические заболевания (у женщин — рак эндометрия, шейки матки, яичников, молочных желез, у мужчин — рак предстательной железы; рак прямой кишки у лиц обоего пола), варикозное расширение вен нижних конечностей, геморрой.
Сопутствующие заболевания, особенно сердечно-сосудистые, как правило, развиваются у больных ожирением в молодом возрасте. Вероятность их развития возрастает с увеличением массы тела.
Риск развития сопутствующих заболеваний определяют также особенности отложения жировой ткани. Наиболее неблагоприятным для здоровья является абдоминальный тип ожирения, сочетающийся, как правило, с комплексом гормональных и метаболических нарушений, объединенных в понятие метаболический синдром.
Ожирение — многофакторное, гетерогенное заболевание.
Можно выделить следующие факторы, определяющие развитие ожирения: генетические, демографические (возраст, пол, этническая принадлежность), социально-экономические (образование, профессия, семейное положение), психологические и поведенческие (питание, физическая активность, алкоголь, курение, стрессы).
Основными же из них являются переедание, чрезмерное употребление жирной пищи в сочетании с низкой физической активностью у лиц с наследственной предрасположенностью.
Ожирение — результат длительного нарушения энергетического баланса, когда поступление энергии в организм с пищей превышает энергетические траты организма.
Важной составляющей механизмов патогенеза ожирения является сама жировая ткань, которая обладает эндо-, ауто- и паракринной функциями.
Вещества, вырабатываемые жировой тканью, обладают разнообразным биологическим действием и могут влиять на активность метаболических процессов в тканях и различных системах организма либо непосредственно, либо опосредованно через нейроэндокринную систему, взаимодействуя с гормонами гипофиза, катехоламинами, инсулином.
Жировая ткань вырабатывает следующие биологически активные вещества: лептин, интерлейкин-6, свободные жировые кислоты; протеин, стимулирующий ацетилирование; ингибитор активатора плазминогена-1 (ИАП-1), трансформирующий ростовой фактор В, ангиотензиноген, а также содержит важные регуляторы липопротеинового метаболизма: ЛПЛ (липопротеиновую липазу), ГЧЛ (гормоночувствительную липазу); протеин, переносящий эфиры холестерина.
На функцию жировой ткани в свою очередь влияют катехоламины, кортикостероиды, инсулин.
Большое значение в регуляции энергетического обмена имеет система ЦНС — гипоталамус — жировая ткань. Ключевым звеном этой системы является лептин. Предполагается, что функция лептина направлена главным образом на сохранение запасов энергии, то есть на адекватность накопления жира. Лептин также рассматривается как интегратор нейроэндокринных функций.
Ожирение характеризуется гиперлептинемией, являющейся, как предполагают, следствием резистентности к действию лептина.
Возможно, жировая ткань, являясь эндокринным органом, осуществляет адипостатическую функцию, а в условиях продолжающегося положительного энергетического баланса и увеличения массы жировой ткани развивается состояние «дисфункции» жировой ткани, усиливается ее секреторная функция, что способствует развитию нарушений метаболизма, сопровождающих ожирение.
Для диагностики ожирения применяется показатель индекса массы тела (ИМТ), который рассчитывается как отношение массы тела (в кг) к квадрату роста (в м2).
Характер распределения жировой ткани определяется с помощью коэффициента окружность талии/окружность бедер (ОТ/ОБ).
Величина ОТ/ОБ для мужчин > 1,0 и женщин > 0,85 свидетельствует об абдоминальном типе ожирения.
Показателем клинического риска развития метаболических осложнений ожирения является также величина окружности талии.
В настоящее время применяются следующие классификации ожирения.
По этиологическому принципу:
- алиментарно-конституциональное;
- гипоталамическое;
- эндокринное;
- ятрогенное.
По типу отложения жировой ткани:
- абдоминальное (андроидное, центральное);
- гиноидное (ягодично-бедренное);
- смешанное.
По индексу массы тела (ВОЗ, 1997) (табл. 2).
Классификация по ИМТ используется для диагностики ожирения, определения риска развития сопутствующих ожирению заболеваний и определения тактики лечения больных ожирением.
Ожирение как хроническое заболевание нуждается в эффективном и адекватном лечении.
Объем медицинской помощи больным ожирением включает:
- профилактику увеличения массы тела;
- лечение сопутствующих ожирению заболеваний;
- исключение взаимодействующих факторов риска;
- снижение массы тела;
- поддержание достигнутой массы тела.
Профилактику ожирения целесообразно проводить: при семейной предрасположенности к развитию ожирения; при предрасположенности к развитию заболеваний, сопутствующих ожирению (СД 2 типа, артериальная гипертония, ишемическая болезнь сердца и др.); при наличии ранних факторов риска метаболического синдрома (гиперлипидемии, нарушения толерантности к углеводам и др.); при ИМТ>25 кг/м2 у не рожавших женщин.
Лечение ожирения целесообразно направить не только на снижение массы тела, но и на отсрочку развития, существенное улучшение или устранение уже имеющихся сопутствующих заболеваний.
Целью лечения ожирения является умеренное снижение массы тела с обязательным снижением факторов риска или улучшением течения сопутствующих заболеваний, затем стабилизация массы тела, а также адекватный контроль ассоциированных нарушений, улучшение качества и продолжительности жизни больных.
Для успешного выполнения программы по снижению и поддержанию достигнутой массы тела необходимо наличие:
- квалифицированных обученных специалистов различного профиля;
- разработанной и отпечатанной программы по снижению массы тела, содержащей четкие рекомендации по питанию, физической активности и длительному изменению образа жизни больных;
- методики расчета суточной калорийности пищи и составления индивидуального пищевого рациона;
- регулярного мониторинга с обязательной регистрацией показателей, отражающих эффективность лечения.
В настоящее время принята методика умеренного поэтапного снижения массы тела с учетом показателя ИМТ и сопутствующих факторов риска.
Показано, что снижение массы тела на 5-15% от исходной сопровождается значительным улучшением течения сопутствующих заболеваний.
Важно достижение такой потери массы тела, которая фактически и физически реальна. Интенсивное снижение массы тела опасно из-за риска рецидивов и развития осложнений.
Перед назначением лечения проводится скрининг и обследование больных.
При первичном обследовании больных необходим сбор анамнеза (семейный, социальный, пищевые пристрастия, физическая активность, особенности пищевого поведения, социальное положение, стрессы), осмотр (вес, рост, ОТ, ОБ, ОТ/ОБ, АД). Затем проводится обследование, которое можно разделить на обязательное и дополнительное, проводимое по показаниям.
К методам лечения ожирения относятся:
- немедикаментозные (обучение больных, рациональное сбалансированное питание, повышение физической активности, изменение образа жизни);
- медикаментозные;
- хирургические.
Основу лечения составляет рациональное гипокалорийное питание, учитывающее индивидуальные пищевые пристрастия больного, его образ жизни, возраст, пол, физическую активность, экономические возможности в сочетании с увеличением физической активности.
Фармакотерапия является важной составляющей в лечении больных ожирением.
Показания к проведению медикаментозной терапии:
- ИМТ>30, если снижение массы тела за три месяца немедикаментозного лечения менее 10%;
- ИМТ>27 при абдоминальном ожирении или верифицированных сопутствующих заболеваниях, если снижение массы тела за три месяца немедикаментозного лечения менее 7%;
- также при угрозе рецидивов после снижения массы тела, необходимости быстрого снижения массы тела, прекращении курения, сезонных депрессивных расстройствах, длительных стрессах.
При применении лекарственных препаратов необходимо учитывать имеющиеся противопоказания.
В настоящее время применяются следующие лекарственные средства для лечения ожирения.
I. Препараты центрального действия:
- фентермин;
- дексфенфлюрамин;
- сибутрамин;
- флюоксетин.
II. Препараты периферического действия:
- метформин (сиофор);
- орлистат (ксеникал);
- троглитазон.
III. Препараты периферического и центрального действия:
- термогенные симптоматики;
- гормон роста;
- андрогены.
В целом программа по снижению массы тела может считаться эффективной, если удается:
- на этапе снижения массы тела уменьшить массу тела на 5-10 кг с уменьшением факторов риска;
- на этапе поддержания массы тела удержать достигнутую массу тела или не допустить ее увеличения более чем на 3 кг в течение последующих трех лет наблюдения;
- добиться устойчивого уменьшения окружности талии на 4 см.
При лечении сопутствующих заболеваний добиться следующих показателей:
- артериальное давление <140/90 мм рт. ст.;
- общий холестерин <5,2 ммоль/л;
- глюкоза крови натощак <5,6 ммоль/л.
Основная цель программы по управлению массой тела — предотвращение развития или существенное улучшение течения сопутствующих ожирению заболеваний и улучшение качества и продолжительности жизни.
| Таблица 1. Распространенность ожирения (ИМТ >30 кг/м2) в некоторых странах мира (ВОЗ, 1997) | ||||
| Страна | Год | Возраст,лет | Распространенность ожирения (%) | |
| Мужчины | Женщины | |||
| Великобритания | 1995 | 6-64 | 15 | 16,5 |
| Финляндия | 1991 | -75 | 14 | 11 |
| Объединенная Германия | 1992 | 22-65 | 5 | 26,8 |
| Нидерланды | 1995 | -59 | 8,4 | 8,5 |
| США | 1991 | -74 | 19,7 | 24,7 |
| Канада | 1991 | 18-74 | 15,0 | 15,0 |
| Австралия | 1991 | -65 | ?.8 | 8,9 |
| Канада | 1992 | 18-74 | 13,0 | 14,0 |
| ОАР | 1992 | 17+ | 16,0 | 38,0 |
| Иран | 1994 | -74 | 2,5 | 7,7 |
| Япония | 1993 | + | 1,7 | 2,7 |
| Китай | 1992 | -45 | 1,2 | 1,6 |
| Таблица 2. Классификация ожирения по ИМТ и риск сопутствующих заболеваний | ||
| Типы ожирения | ИМТ, кг/м2 | Риск сопутствующих заболеваний |
| Дефицит массы тела | <18,5 | Имеется риск других заболеваний |
| Нормальная масса тела | 18,5 — 24,5 | обычный |
| Избыточная масса (предожирение) тела | 25,0 — 29,9 | Повышенный |
| Ожирение I степени | 30,0 — 34,9 | Высокий |
| Ожирение II степени | 35,0 — 39,9 | Очень высокий |
| Ожирение III степени | >40,0 | Чрезвычайно высокий |
| Таблица 3. Окружность талии и риск развития метаболических осложнений (ВОЗ, 1997) | |
| Увеличенный | Высокий |
| Мужчины >= 94 см | >= 102 см |
| Женщины >= 80 см | >= 88 см |
Источник
причины, симптомы и лечение в статье диетолога Белодедова А. С.
Над статьей доктора
Белодедова А. С.
работали
литературный редактор
Елена Бережная,
научный редактор
Сергей Федосов
Дата публикации 24 ноября 2017Обновлено 29 октября 2020
Определение болезни. Причины заболевания
Ожирение — хроническое заболевание, которое характеризуется патологическим увеличением массы тела за счет жировой ткани.
Согласно данным ВОЗ, в 2009 г. в мире около 2,1 миллиарда человек имели избыточную массу тела или ожирение, при этом в России среди людей с таким диагнозом 51,7% женщин и 46,5% мужчин. К 2016 году это показатель вырос и уже составляет 57% (а это более 82 млн человек!).
По данным 2017 г., у каждого второго взрослого и каждого шестого ребенка есть избыточный вес или ожирение. По уровню ожирения лидируют США — 38,2% населения имеют этот диагноз; ниже всех этот показатель в Японии — 3,7 %. Согласно проведенному исследованию, женщины с более низким уровнем образования в 2-3 раза чаще страдают ожирением по сравнению с более образованными представительницами слабого пола.[1]
По этиологии различают:
- первичное (алиментарно-конституциональное) ожирение, и вторичное (симптоматическое). Первичное составляет 90-95% случаев, является следствием образа жизни — снижение физической активности, потребление жирной высококалорийной пищи, продуктов с высоким содержанием сахара и рафинированных углеводов.
- Причиной вторичного ожирения может стать эндокринная патология (снижение функции щитовидной железы, гипогонадизм, синдром «пустого» турецкого седла, опухоли гипофиза, синдром Кушинга и др.), генетические дефекты структур регуляции жирового обмена, психические заболевания. В патогенезе вторичного ожирения образ жизни также играет существенную роль.[2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ожирения
Основная жалоба пациентов – на лишний вес.
Среди других жалоб:[3]
- одышка при физической нагрузке;
- повышение артериального давления;
- сухость во рту;
- нарушение менструального цикла у женщин;
- громкий храп во сне;
- повышенная дневная сонливость;
- боли в суставах;
- снижение потенции у мужчин и др.
Патогенез ожирения
- Наследственные факторы (25-70%);
- Избыточное употребление жирной и высококалорийной пищи, сахара, рафинированных углеводов, алкоголя, преимущественно в вечернее время;
- Нарушение пищевого поведения, которое определяется семейными и национальными стереотипами питания. Психическая активность и пищевые привычки тесно взаимосвязаны, поэтому существует предположение, что одной из причин ожирения является нарушение обмена серотонина и рецепции эндорфинов. Таким образом, пища (особенно углеводистая) — это своего рода «допинг», поэтому можно провести параллель между ожирением (по типу психологической зависимости) и наркоманией или алкоголизмом. Воспринимая прием пищи как средство успокоения в стрессовых ситуациях, многие люди демонстрируют гиперфагическую реакцию на стресс.
- Низкая физическая активность. В результате сидячего образа жизни, отсутствия регулярных физических нагрузок (особенно аэробных — ходьба пешком в умеренном темпе 30–40 минут 3–4 раза в неделю, бег, езда на велосипеде, плаванье и т. п.) у организма снижаются энергозатраты, и в сочетании с высококалорийной диетой всё это способствует набору лишнего веса;
- Инсулинорезистенность играет важнейшую роль в развитии ожирения и метаболического синдрома, являясь причиной ожирения и сахарного диабета 2 типа. Инсулин — гормон, который обеспечивает нормальное протекание метаболизма и поддержку энергетического баланса за счет ингибирования образования глюкозы печенью и усиления поглощения ее мышечной и жировой тканью.
Классификация и стадии развития ожирения
Сегодня используется принятая ВОЗ классификация, которая рассчитывается согласно Индексу Массы Тела (ИМТ) (вес в кг/рост м2). Согласно этой классификации, нормальной массе тела соответствует ИМТ 18,5–24,9; избыточной — ИМТ 25–29,9; ожирению 1 степени соответствует ИМТ 30-34,9; ожирению 2 степени соответствует ИМТ 35-39,9; ожирение 3 степени (морбидное) – при ИМТ выше 40 .

Однако у этой классификации есть существенный недостаток — высокий % жира в организме бывает даже при нормальной массе тела («ожирение при нормальной массе тела»), и наоборот — спортсмен с хорошо развитой мышечной массой может иметь ИМТ, соответствующий 1 степени ожирения, хотя само собой, никакого ожирения у него нет. Поэтому для определения % жира в организме, а также воды и мышечной массы сегодня в медицине широко применяется метод биоимпедансного анализа состава тела. В норме нормальный процент жировой массы у мужчин — 10–20%, у женщин — 18–28%.[5]
Различают 2 основных типа жироотложения — андроидное (по типу «яблока», как правило, наблюдается у мужчин — отложение жира преимущественно в области верхней части живота) и гиноидное (по типу «груши», наблюдается у женщин — отложение жира в области бедер и нижней части живота). Отложение жира по типу «яблока» менее благоприятно, так как при этом типе ожирения чаще наблюдается висцеральное ожирение (жировые отложения вокруг внутренних органов), что способствует повышению риска возникновения сопутствующих заболеваний. Признаком висцерального ожирения считается объем талии больше 80 см у женщин и более 94 см у мужчин. Также соотношение объема талии к объему бедер в норме должно быть не более 1,0 у мужчин и 0,85 у женщин.
С недавних пор используется термин «саркопеническое ожирение» — его сопровождает потеря мышечной массы и мышечной силы; зачастую его можно встретить у людей пожилого возраста. Потеря мышечной массы в сочетании с ожирением чревата развитием сахарного диабета 2 типа, сердечно-сосудистых заболеваний, снижением качества жизни пациента и инвалидизацией.[6]
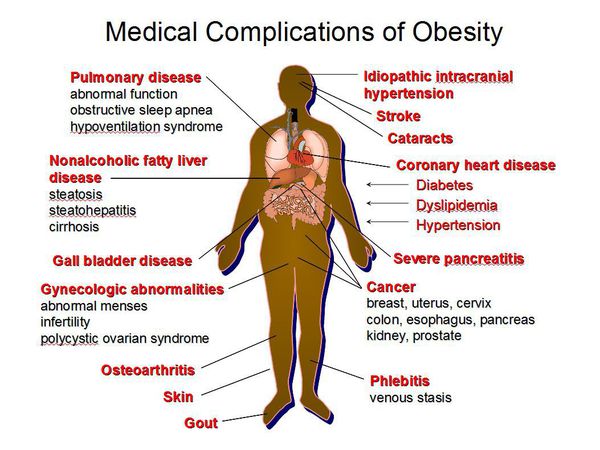
Осложнения ожирения
Ожирение является одним из существенных факторов, которые способствуют развитию метаболического синдрома. Его признаки:
- висцеральное ожирение;
- нарушения углеводного и липидного обмена;
- артериальная гипертензия.
Метаболический синдром часто сопровождается:
- сердечно-сосудистыми заболеваниями;
- сахарным диабетом;
- неалкогольной жировой болезнью печени (НАЖБП);
- желчнокаменной болезнью;
- синдромом поликистозных яичников;
- синдромом обструктивного апноэ сна;
- заболеваниями суставов (остеоартроз, подагра);
- повышением риска развития онкологических заболеваний (например, исследования выявили связь метаболического синдрома и инсулинорезистентности с раком предстательной железы).[7][8]
Неалкогольная Жировая Болезнь Печени (НЖБП) — одно из наиболее распространенных заболеваний печени, тесно ассоциированное с инсулинорезистентностью и метаболическим синдромом.[9] Именно у лиц с метаболическим синдромом отмечается максимальный риск развития НЖБП. По данным различных исследований, частота НЖБП у больных сахарным диабетом 2 типа и ожирением составляет от 70 до 100%. Инсулинорезистентность приводит к тому, что в печени накапливаются триглицериды и формируется жировой гепатоз, который (при отсутствии лечения) постепенно прогрессирует в фиброз, а затем и в цирроз печени.[10] На стадии стеатоза заболевание протекает бессимптомно, на стадии стеатогепатита наблюдается повышение печеночных ферментов. Стеатоз и фиброз являются обратимыми стадиями заболевания печени, поэтому крайне важно выявлять заболевание на ранней стадии, с целью предотвращения развития необратимого состояния — цирроза печени.
У пациентов с ожирением нередко наблюдается синдром обструктивного апноэ сна (СОАС) — заболевание, при котором происходит частичное или полное спадение дыхательных путей во сне. Характеризуется громким храпом во сне, эпизодами остановки дыхания во сне, выраженной дневной сонливостью. Данное состояние нарушает процесс сна, приводит к появлению усталости, выраженной дневной сонливости, проблемам с памятью, снижению работоспособности (засыпание на рабочем месте), повышает риск сердечно-сосудистых осложнений, а также ввиду низкого насыщения крови кислородом замедляет обмен веществ и мешает снизить вес пациенту с ожирением. Скрининговый метод диагностики СОАС — ночная пульсоксиметрия (неинвазивный метод измерения % насыщения крови кислородом). При наличии значительного снижения сатурации крови кислородом по данным пульсоксиметрии показано проведение полисомнографии.[11] С помощью этого метода осуществляется непрерывная регистрация различных физиологических сигналов тела человека: электрическая активность мозга, деятельность сердца, характер дыхания (наличие или отсутствие эпизодов остановки дыхания), степень насыщения крови кислородом.
Диагностика ожирения
Диагностика ожирения основывается на подсчете ИМТ для определения степени выраженности ожирения. Кроме того, рекомендуется проводить биоимпедансный анализ состава тела, чтобы исключить ожирение при нормальной массе тела и саркопеническое ожирение. Далее нужно исключить вторичные формы ожирения и выявить ассоциированные с ожирением заболевания (синдром обструктивного апноэ сна, сахарный диабет, неалкогольная жировая болезнь печени и др.).
Комплексное обследование при ожирении должно включать:
- антропометрию;
- исследование состава тела;
- измерение артериального давления;
- ЭКГ;
- УЗИ органов брюшной полости;
- исследование крови на глюкозу, липидный спектр (холестерин, ЛПВП, ЛПНП, триглицериды), печеночные показатели (АЛТ, АСТ, билирубин, ЩФ);
- исследование мочевой кислоты;
- проведение глюкозотолерантного теста;
- скрининг на СОАС (ночная пульсоксиметрия).
По показаниям, направление к смежным специалистам — эндокринологу, кардиологу, сомнологу, гастроэнтерологу, гинекологу (при наличии нарушений менструального цикла). При наличии симптомов нарушения пищевого поведения целесообразно направить пациента к психологу, психотерапевту.
Лечение ожирения
Лечение должно быть направлено в основном на коррекцию питания (диета с физиологической квотой белка, с повышенным содержанием пищевых волокон, исключением легкоусваиваемых углеводов, ограничением общих углеводов, животного жира; обогащение рациона омега-3 жирными кислотами), повышение физической активности (преимущественно за счет аэробных физических нагрузок), а также лечение сопутствующих ожирению заболеваний (нормализация артериального давления, уровня глюкозы и холестерина крови, уровня печеночных трансаминаз), предупреждение развития сердечно-сосудистых осложнений, сахарного диабета 2 типа и его осложнений, цирроза печени на фоне НЖБП. Если имеются нарушения пищевого поведения, для эффективного снижения веса важно ведение пациента совместно с психологом/психотерапевтом. И только если консервативное лечение ожирения оказалось неэффективным, а также при тяжелой степени ожирения пациенту показана бариатрическая хирургия.
Виды операций при ожирении:
- эндоскопическая установка внутрижелудочных баллонов;
- шунтирующие операции на тонкой кишке;
- операции, связанные с уменьшением объема желудочного резервуара;
- комбинированные вмешательства (желудочное, билиопанкреатическое шунтирование).
Прогноз. Профилактика
Профилактика направлена на нормализацию образа жизни: регулярная физическая активность, ограничение в рационе продуктов, богатых насыщенными жирами и рафинированными углеводами (кондитерские и колбасные изделия, лапша быстрого приготовления, дешевые полуфабрикаты и пр.), употребление достаточного количества овощей и фруктов (не менее 400 г. в день), включение в рацион зерновых продуктов (круп, хлеба грубого помола, макарон из твердых сортов пшеницы), употребление в пищу достаточного количества белка (за счет нежирных сортов мяса и птицы, рыбы, морепродуктов, яиц, творога, молочных продуктов), соблюдение режима труда и отдыха.
Источник